Wyniki badań „Ochrona zdrowia i absencja” oraz „Pan-European Employer Health Benefits Issues” przeprowadzonych przez firmę Mercer wskazują na duże rozbieżności pomiędzy celami, a efektami wprowadzenia przez przedsiębiorstwa sponsorowanej opieki medycznej dla pracowników.
Światowa Organizacja Zdrowia postrzega Polskę, jako kraj charakteryzujący się niskimi wydatkami publicznymi na zdrowie w relacji do PKB oraz wysokimi osobistymi wydatkami pokrywanymi przez osoby prywatne i przedsiębiorstwa. Takie spostrzeżenia nikogo nie dziwią, zwłaszcza, że spośród świadczeń pozapłacowych oferowanych przez polskich pracodawców świadczenia medyczne cieszą sie największą popularnością, a w sytuacji problemów państwowej służby zdrowia wielu przedsiębiorców przejęło na siebie zapewnienie świadczenia medycznego swoim pracownikom. Najczęściej jest to dostęp do specjalistów, diagnostyki oraz podstawowych zabiegów ambulatoryjnych.
Cele i efekty świadczeń
Na podstawie badania „Ochrona zdrowia i absencja” przeprowadzonego przez Mercer okazało się, że firmy wprowadzają świadczenia przede wszystkim dbając o swój wizerunek, a także dlatego, że wymusza to na nich konkurencja oraz coraz popularniejsza praktyka rynkowa. W badaniu wzięło udział 70 organizacji. Były to w większości międzynarodowe korporacje oraz duże polskie firmy. Co czwarta z nich (25%), wprowadzając świadczenie, miała na celu ograniczenie absencji, a w przypadku 40% firm, świadczenie miało być integralną częścią szerszego programu ochrony zdrowia pracowników. Połowa firm (50%) wskazała natomiast, że jednym z powodów wprowadzenia świadczenia były oczekiwania pracowników.
Z kolei, z innego badania Mercer przeprowadzonego w 2008 roku, wśród blisko 900 firm z Europy (Mercer Pan – European Employer Health Benefits Issues) wynika, że przeważająca część polskich firm identyfikuje się ze stwierdzeniem, iż bez wprowadzenia pakietu świadczeń, w tym związanych z ochroną zdrowia, ich organizacja miałaby kłopot z utrzymaniem kluczowych pracowników.
Według badań, pozytywnym efektem wprowadzenia świadczenia medycznego jest oczywiście ułatwiony dostęp do specjalistów. Okazuje się jednak, że w bardzo ograniczonym stopniu wpływa ono na zmianę stylu życia pracowników. Firmy wskazały także, że świadczenie nie przyczynia się ani do ograniczenia absencji, ani zmniejszenia skali zachorowań, czy zwiększenia produktywności.
„Wydaje się, że rozbieżności pomiędzy celami, a efektami wprowadzenia świadczenia medycznego są spowodowane zachowawczym podejściem polskich firm do opieki medycznej i brakiem kompleksowego podejścia do ochrony zdrowia pracowników. Istnieje zasadnicza różnica między typowymi świadczeniami medycznymi a programami ochrony zdrowia. Te pierwsze odpowiadają na problemy po ich wystąpieniu, podczas gdy celem drugich jest minimalizowanie lub unikanie potencjalnych chorób.” – powiedział Krzysztof Nowak, szef Mercer w Polsce.
Według badań przeprowadzonych przez Mercer jedynie 30% firm prowadzi programy ochrony zdrowia w ramach polityki prozdrowotnej przedsiębiorstwa. Spośród najczęściej wskazywanych programów firmy wymieniają edukację zdrowotną oraz promocję zachowań prozdrowotnych (np. rzucanie palenia). Niewielką popularnością cieszą się natomiast bardziej zaawansowane plany, takie jak: zarządzanie absencjami, cykliczne przeglądy zdrowia, programy „work-life balance”, czy okresowe badania wykrywalności raka.
Co zaskakujące, aż ponad 40% firm w żaden sposób nie analizuje stopnia wykorzystania przez pracowników usług (świadczeń) oferowanych przez dostawców opieki medycznej, a tylko 20% firm otrzymuje od dostawców raporty z wykorzystania świadczeń. Programy zarządzania absencją chorobową działają jedynie w 10% firm, natomiast nieliczna grupa firm monitoruje ryzyko powstawania chorób zawodowych.
„Powodem ograniczonej popularności takich rozwiązań może być fakt, że pracodawcy nie postrzegają zdrowia swoich pracowników jako wartości samej w sobie. Nasze badania pokazały tendencję do ograniczania przez pracodawców ponoszonych kosztów tylko do sponsorowania pakietów medycznych i wypłacania określonych prawem świadczeń związanych z chorobami pracowników, podczas gdy w rzeczywistości powinny być one traktowane w kategoriach inwestycji.” – komentuje Krzysztof Nowak.
Koszty
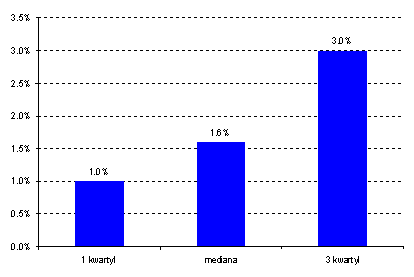
Z badania Mercer „Pan – European Employer Health Benefits Issues” wynika, że w 2007 r. pracodawcy w Europie przeznaczali średnio 5,3% funduszu płac na świadczenia związane ze zdrowiem pracowników. Z badania „Ochrona zdrowia i absencja” wynika z kolei, że w Polsce koszty te wyniosły między 2.6% (mediana wskazań respondentów) a 4,5%, czyli górnego kwartyla wskazań. Wskazane koszty obejmują koszt pakietów medycznych (mediana: 1% funduszu płac) oraz koszt wynagrodzenia za czas choroby (mediana: 1,6% funduszu płac). Respondenci wskazali, że w 2007 r. koszty te rosły w tempie 5% – wyższym aniżeli wzrost wskaźnika wynagrodzeń w Europie.
Koszty funkcjonowania opieki medycznej (jako procent funduszu płac)
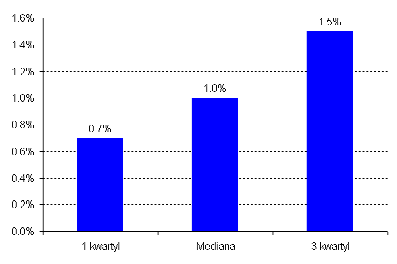
Średni, roczny koszt zasiłków chorobowych wypłacanych przez firmy (jako % funduszu płac)
Patrząc w przyszłość, większość pracodawców uważa, że starzenie się pracowników spowoduje znaczny wzrost nakładów związanych ze świadczeniami zdrowotnymi w okresie najbliższych 10 lat. Coraz większą część pracowników będą bowiem stanowiły osoby starsze – czyli te mające ponad 50 lat. Prognozy dla Polski również nie są optymistyczne. Starzejąca się populacja zmusi firmy do ponoszenia dodatkowych kosztów związanych z zapewnieniem zdrowia i witalności starszym pracownikom – z prostej przyczyny: zastąpienie tych pracowników będzie trudne i kosztowne. Obecnie 24,4% Polaków jest w wieku 45-59/64 lat (odpowiednio kobiety i mężczyźni) i choć w 2020 r. odsetek ten wyniesie 22,3% to w 2035 r. będzie to już 27,5%. Z badań Mercer wynika ponadto, że w Europie średnia liczba dni nieobecności w ciągu roku na jednego pracownika wynosi 7,4, a Polska obok Rumunii należy do krajów o najsilniej rosnącej absencji chorobowej (tzw. współczynniku absencji).
Wskazane powyżej koszty nie są jedynymi ponoszonymi przez pracodawców w związku ze zdrowiem pracowników. Z absencją chorobową wiążą się również koszty pośrednie, różniące się miedzy firmami. Mogą one obejmować np. pomoc czasową (zastępstwo), premię za nadgodziny, przestoje maszyn i urządzeń, problemy z jakością czy stratami w produkcji. Takie koszty ukryte mogą wynieść nawet do 50% bezpośredniego kosztu zasiłków chorobowych (wynagrodzeń za czas choroby). Jeżeli zatem w Polsce koszt zasiłków wynosi ok. 1,6% funduszu płac, to pełen koszt absencji chorobowej może wynosić ok. 2,4% funduszu.
Większości pracodawców dotyczą także koszty tzw. „presenteeismu”, czyli nieefektywnej obecności w pracy lub utraty produktywności pracowników z powodu ich problemów zdrowotnych. Z badania przeprowadzonego na 375 000 pracowników w USA, przedstawionego w „Journal of Occupational and Environmental Medicine”, wynika iż nieefektywna obecność w pracy może stanowić aż do 60% całkowitych kosztów choroby pracownika. Zakładając, że wskaźnik ten jest podobny również dla polskich rynku pracy, pełny koszt związany z chorobami pracowników może wynosić ok. 3,5% do 6,3% funduszu płac.
„Oczywiście ogólne wyliczenia są dosyć teoretyczne. Warto więc przeprowadzić taką analizę na konkretnym przypadku. Jej wyniki mogą pozwolić na precyzyjną ocenę skali problemu w danej firmie.” – komentuje Kamil Skowera, konsultant Mercer.
W poszukiwaniu efektywności kosztowej
Na całym świecie, koszty sponsorowanej przez pracodawców opieki zdrowotnej i wydatków związanych z chorobami pracowników w ostatnich latach rosły i nic nie wskazuje na zmianę tego trendu. Polska na pewno nie jest i nie będzie wyjątkiem w tym zakresie.
„W opinii zarządów badanych firm, wzrost kosztów opieki medycznej można uzasadnić rosnącą produktywnością pracowników. Zatem, wraz z ich zwiększeniem oczekiwane jest podniesienie efektywności pracowników i obniżenie dynamiki spadku produktywności związanej z wiekiem. Pracodawca powinien więc móc aktywnie wpływać na zdrowie swoich pracowników” – powiedział Kamil Skowera.
„Koszty można próbować ograniczyć kilkoma metodami np. dzięki różnym formom współfinansowania świadczeń przez pracowników czy przez zawarcie z providerem medycznym umowy obejmującej płatność wyłącznie za świadczenia rzeczywiście wykorzystane przez pracowników. Możliwe jest również wprowadzenie rozwiązania stosowanego dotychczas w ubezpieczeniach grupowych, czyli dzielenia się składką ubezpieczeniową. Nic nie stoi na przeszkodzie, aby podobną zasadę stosować w umowach z klinikami medycznymi. Rozmowy z dostawcami w zakresie obniżenia kosztów opieki ułatwić może chociażby kontrola szkodowości” – kontynuuje.
Rozwiązaniem zyskującym na popularności jest też obniżanie kosztów opieki medycznej poprzez inwestowanie w programy ochrony zdrowia. Te ostatnie, odpowiednio zaprojektowane, mogą przynieść pracodawcom w dłuższym terminie duże oszczędności. Na świecie wiele firm wskazuje, że takie systemowe podejście nie jest wcale tak kosztowne jak mogłoby się wydawać.
„Kluczem jest przesuniecie środków przeznaczanych i tak przez firmy na opiekę medyczną oraz zasiłki chorobowe, które w średnim i dłuższym terminie zapewnią firmie określone oszczędności i korzyści w postaci wyższej produktywności pracowników. Warto rozważyć wykorzystanie środków funduszu świadczeń socjalnych na cele związane ze zdrowiem pracowników” – powiedział Kamil Skowera.
Programy pro-zdrowotne
Zdaniem specjalistów z Mercer efektywna strategia prozdrowotna składa się z kilku powiązanych elementów. Przede wszystkim powinna koncentrować się na zdrowiu pracowników mając na uwadze fakt, że ich produktywność jest uzależniona m.in. od stanu zdrowia. Wskazane jest więc, by firmy nie ograniczały się wyłącznie do objęcia pracowników opieką medyczną, lecz implementowały programy promocji zdrowego trybu życia, programy profilaktyczne, programy mające na celu ograniczanie występowania określonych chorób oraz zapewniały właściwe środowisko pracy.
Częścią tej strategii są także programy zarządzania absencją chorobową. Wzorem firm zachodnich, program warto adresować również do rodzin pracowników. Natomiast po wprowadzeniu programu jedną z najważniejszych kwestii jest analiza jego wykonania, niezbędna aby ocenić pełnowymiarowe efekty wprowadzonego programu opieki zdrowotnej. Wdrażając strategię warto także zwrócić uwagę na aspekt właściwej komunikacji programu jego beneficjentom.
„Pracodawcy powinni zrozumieć i oszacować koszty związane z chorobami pracowników, a swoje działania oprzeć na wstępnej analizie zdrowotnej populacji pracowników. Szacunki powinny obejmować zarówno koszty bezpośrednie jak i ukryte. Dopiero tak przeprowadzone wyliczenia będą odpowiednim punktem wyjścia do implementacji efektywnej strategii prozdrowotnej” – podsumowuje Krzysztof Nowak, szef Mercer w Polsce.
Źródło: Ciszewski Financial Communications